Mayores contribuyentes – Stacy Schiurring y Jess campana
Contenido
- 1. Introducción
- 2 Cuándo derivar a un nivel superior de atención
- 3 Entrevista al paciente
- 4 Recursos
- 5 Referencias
Introducción
«Un mantra común en el cuidado de heridas es considerar al paciente en su totalidad, no solo el AGUJERO que hay en el paciente». -Dana Palmer PT
Es fundamental recordar que las heridas suelen ser causadas por una o más afecciones subyacentes. Estas afecciones afectarán los objetivos establecidos, el plan de tratamiento, el pronóstico y la educación del paciente. El médico especialista en heridas debe tener en cuenta la constitución anatómica del paciente, su funcionamiento fisiológico y su entorno al realizar la evaluación de la herida.(1)
Cuándo derivar a un nivel superior de atención
Es importante evaluar siempre al paciente como un todo y tomar nota de cualquier síntoma sistémico que se encuentre más allá de los límites de la herida. A continuación, se incluye una lista de posibles hallazgos que podrían provocar una derivación al médico de atención primaria o a un centro de atención de urgencias o emergencias.(1)
Para obtener más información sobre las señales de alerta clínicas, revise esta página. Por favor revise también El sistema de banderas Aprender sobre otras señales clínicas a tener en cuenta durante las entrevistas con los pacientes.
| Quejas subjetivas / signos o síntomas | Riesgo potencial |
|---|---|
| Aparición o empeoramiento de fiebre y malestar, especialmente si se combina con aumento del dolor, eritema, edema u olor. | Infección sistémica o septicemia |
| Eritema de más de dos centímetros más allá del borde de la herida en una úlcera neuropática
|
Infección local de la herida |
| Poder palpar el hueso o el hueso visible en una herida, especialmente si se combina con fiebre, edema, eritema y olor u otros signos de infección. | Osteomielitis |
| Eritema, edema, dolor profundo y piel caliente al tacto, especialmente si se propaga rápidamente.
También puede observarse fiebre en estos casos, pero no siempre. |
Trombosis venosa profunda (TVP), infección, celulitiso fascitis necrosante |
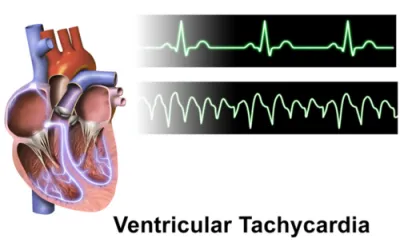
| Dolor en el pecho | angina de pecho o una aguda infarto de miocardio (MI) |
| Dificultad para respirar con edema bilateral de las extremidades inferiores | Insuficiencia cardíaca congestiva o insuficiencia renal |
| Erupción cutánea, picazón, edema y dificultad para respirar. | Alergia a medicamentos o síndrome de hipersensibilidad inducida por fármacos |
| Ampollas y dolor a lo largo de un dermatoma. | Aparición aguda de infección de herpes (herpes) |
| Un lunar oscuro con asimetría, bordes irregulares, que cambia de color, de más de un centímetro de diámetro y que evoluciona, especialmente si ese lunar sangra o forma costras. | Melanoma |
| Dolor en las extremidades inferiores que aumenta con la actividad o despierta al paciente durante la noche junto con extremidades frías al tacto y pulsos ausentes o débiles. | Moderado a severo enfermedad arterial periférica |
| Síncope y mareos | Hipotensiónhipoglucemia |
| Disminución del estado mental | Hiperglucemia, evento cerebrovascular (como un ataque isquémico transitorio o un accidente cerebrovascular) |
| Sangrado en la herida que no se controla con presión. | Fuga arterial, alta razón normalizada internacional (INR), o una recuento bajo de plaquetas |
| Aparición repentina de hematomas en una extremidad distal | Oclusión arterial periférica aguda |
| Eritema, piel caliente y dolor al cargar peso en un paciente con diabetes | Agudo Pie de Charcot |
Tema especial: Hipoglucemia versus hiperglucemia
Hiperglucemia (nivel alto de azúcar en sangre) puede ocurrir en personas con Diabetes tipo 1 y diabetes tipo 2 y las personas que están embarazadas en forma de diabetes gestacional. También puede ser un problema para personas que no tienen diabetes, pero que recientemente han sufrido un accidente cerebrovascular, un infarto de miocardio o tienen una infección grave.
Los síntomas de hiperglucemia en personas con diabetes tienden a desarrollarse lentamente durante unos días o semanas. En algunos casos, puede que no haya síntomas hasta que el nivel de azúcar en sangre sea muy alto.(2)
Los síntomas de la hiperglucemia incluyen:(2)
- Aumento de la sed y sequedad de boca.
- micción frecuente
- cansancio
- visión borrosa
- pérdida de peso involuntaria
- Infecciones recurrentes, como candidiasis, infecciones de la vejiga e infecciones de la piel.
Los siguientes síntomas podrían ser un signo de cetoacidosis diabética y requerir servicios de emergencia cuando se combinan con un nivel alto de azúcar en sangre medido:(3)
- sed extrema
- respiración rápida y profunda
- piel y boca secas
- Cara sonrojada
- aliento con olor afrutado
- dolor de cabeza
- rigidez o dolores musculares
- Estar muy cansado
- náuseas y vómitos
- dolor de estómago
- dificultad para mantenerse despierto
Hipoglucemia (nivel bajo de azúcar en sangre) se asocia más comúnmente con la diabetes, pero puede ocurrir en personas sin diabetes debido a una enfermedad grave. desnutriciónconsumo excesivo de alcohol o afecciones médicas como la enfermedad de Addison.(4)
Señales de alerta temprana:(4)
- tener hambre
- temblor o inestabilidad
- transpiración
Los signos en casos más graves incluyen:(4)
- confusión
- dificultad para concentrarse
- pérdida de consciencia
Si un paciente tiene niveles bajos de azúcar en sangre, primero controle sus niveles de glucosa en sangre. Según el Centro para el Control y la Prevención de Enfermedades (CDC), si la glucosa en sangre del paciente mide entre 55 y 69 mg/dl, siga las instrucciones. Regla 15-15: administre 15 gramos de carbohidratos y vuelva a controlar su nivel de glucosa en sangre después de 15 minutos. Repita el procedimiento si sigue estando por debajo de su rango objetivo. Si su nivel de glucosa en sangre está por debajo de 55 mg/dl, se considera que es muy bajo y debe tratarse con glucagón inyectable. Si no está disponible o no está capacitado para administrar esta inyección, llame a un servicio de emergencia de inmediato. También se debe alertar a los servicios de emergencia después de administrar glucagón inyectable para que realicen una evaluación completa del paciente.(5)
Vea el siguiente video corto para aprender a reconocer los signos y síntomas de un ACV (accidente cerebrovascular).
Entrevista al paciente
Este es el momento de recopilar información del paciente, así como de generar confianza y empatía antes de comenzar la evaluación práctica de la herida. Si bien esto es esencial para cualquier relación entre paciente y médico, puede ser incluso más importante cuando se trata de heridas y sentimientos de miedo, vergüenza e incertidumbre. La historia subjetiva también brindará información sobre si es necesario derivar al paciente a otros miembros del equipo médico, como dietistas, control de la diabetes, dejar de fumar o recibir asesoramiento sobre drogas y alcohol.(1)
A continuación se muestra una lista de ejemplos de preguntas específicas para una entrevista subjetiva sobre el cuidado de heridas.(1) Para obtener una lista más completa de preguntas subjetivas, consulte la sección de recursos adicionales en la parte inferior de la página.
Historia subjetiva y cronología de la herida
- ¿Cuánto tiempo lleva presente esta herida? Esto habla de cronicidad y también de potencial de curación.
- ¿Cómo empezó la herida? ¿Fue repentina o fue gradual?
- ¿Habían tenido heridas similares antes?
- ¿Qué tratamientos se han utilizado y cuál fue el resultado?
- ¿Antecedentes de infección o curación tardía?
- ¿Se ha tomado un cultivo de la herida?
- ¿Se han realizado estudios de imagen como radiografías o resonancia magnética (MRI)?
- ¿Qué pasa con otros análisis de laboratorio como el hemograma completo?(1)
Historia médica pasada
- ¿Qué diagnósticos médicos están presentes?
- Muchas condiciones de salud afectarán la cicatrización de heridas, preste especial atención a las siguientes: (1) diabetes, (2) insuficiencia cardíaca congestiva, (3) hipertensión, (4) enfermedad vascular periférica.
- ¿Qué medicamentos está tomando actualmente el paciente? Los siguientes retrasarán la cicatrización de la herida: (1) esteroides, (2) medicamentos antiinflamatorios no esteroides (AINE), (3) medicamentos inmunosupresores y (4) medicamentos de quimioterapia.
- ¿El paciente toma los medicamentos según lo prescrito?
- Nutrición básica, ingesta de agua, cualquier suplemento que puedan estar tomando.
- Historial de tabaquismo
- Uso de alcohol o drogas ilegales(1)
Dolor
- ¿El paciente siente algún dolor?
- ¿El dolor se localiza en el lugar de la herida o se localiza en otras zonas?
- ¿Hay alguna parestesia o anestesia?
- ¿Los síntomas se alivian o empeoran con la elevación, el descanso o la actividad?
- ¿Qué aumenta y disminuye el dolor u otros síntomas?(1)(7)
Vea el siguiente vídeo corto para aprender a reconocer los signos de una TVP y ver un ejemplo en un paciente real.
Historia de la ocupación y la sociedad
- Cómo pasa el día el paciente con respecto a la posición de las extremidades, el peso soportado, la actividad y la presión en el trabajo y en el hogar
- Cantidad promedio de sueño y si la herida ha afectado su sueño
- Rutina de ejercicios y actividades de ocio, y si la herida ha cambiado su capacidad para participar en estas actividades.(1)
Aporte del paciente
- ¿Cuáles son las principales preocupaciones del paciente en este momento?
- ¿Cuales son sus principales objetivos?
- ¿Cuál es el mayor límite que el paciente considera para su curación?
- ¿Qué tan comprometido está el paciente con realizar cambios en su estilo de vida?(1)
Recursos
Lectura recomendada opcional:
Recursos clínicos:
- Preguntas de muestra sobre la historia subjetiva de las heridas
- Dolor Escala analógica visual
- Cuestionario de preparación para el cambio
Referencias
- ↑ 1.0 1.1 1.2 1.3 1.4 1.5 1.6 1.7 1.8 1.9 Palmer, D. Programa de fisioterapia tegumentaria. Evaluación básica de heridas. Physioplus. 2023.
- ↑ 2.0 2.1 Servicio Nacional de Salud (NHS). Hiperglucemia (nivel alto de azúcar en sangre). Disponible en: https://www.nhsinform.scot/enfermedades-y-condiciones/sangre-y-linfa/hiperglucemia-niveles-altos-de-azúcar-en-sangre (consultado el 10 de febrero de 2023).
- ↑ Centros para el Control y la Prevención de Enfermedades. Cetoacidosis diabética. Disponible en: https://www.cdc.gov/diabetes/conceptos-basicos/cetoacidosis-diabetica.html (consultado el 11 de febrero de 2023).
- ↑ 4.0 4.1 4.2 Servicio Nacional de Salud (NHS). Hipoglucemia (nivel bajo de azúcar en sangre). Disponible en: https://www.nhsinform.scot/enfermedades-y-condiciones/sangre-y-linfa/hipoglucemia-niveles-bajos-de-azúcar-en-sangre/ (consultado el 10 de febrero de 2023).
- ↑ Centro para el Control y la Prevención de Enfermedades. Cómo tratar la hipoglucemia (nivel bajo de azúcar en sangre). Disponible en: